Le pancréas
Synonymes
Médical: pancréas
Anglais: pancréas
anatomie
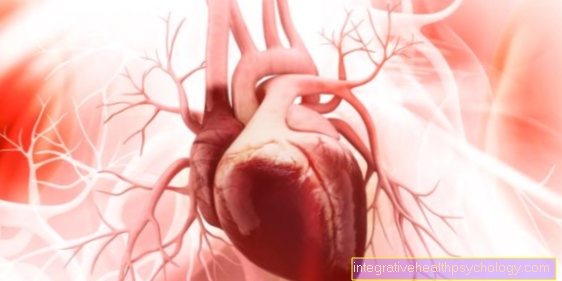
Le pancréas est une glande pesant environ 80 g et longue de 14 à 18 cm et située dans la partie supérieure de l'abdomen entre l'intestin grêle et la rate. Il n'est en fait pas situé dans la cavité abdominale, mais très en arrière, directement devant la colonne vertébrale. Ce n'est donc pas comme beaucoup d'autres organes du tractus gastro-intestinal dont la peau tapissant la cavité abdominale (péritoine) est recouverte.
En raison de son apparence, toute la glande est divisée en tête (caput), corps (corpus) et queue (queue).

Illustration du pancréas

- Corps de
Pancréas -
Corpus pancreatis - Queue de la
Pancréas -
Cauda pancreatisauda - Canal pancréatique
(Cours d'exécution principal) -
Canal pancréatique - Partie inférieure duodénum -
Duodénum, pars inférieur - Tête du pancréas -
Caput pancréatis - Supplémentaire
Canal pancréatique -
Canal pancréatique
accessorius - Canal biliaire principal -
Canal biliaire commun - Vésicule biliaire - Vesica biliaris
- Rein droit - Ren Dexter
- Foie - Hepar
- Estomac - Invité
- Diaphragme - Diaphragme
- Rate - Couler
- Jéjunum - Jéjunum
- Intestin grêle -
Tenue intestinale - Colon, partie ascendante -
Côlon ascendant - Péricarde - Péricarde
Vous pouvez trouver un aperçu de toutes les images du Dr-Gumpert à l'adresse: illustrations médicales
Localisation du pancréas
Le pancréas (pancréas) se trouve sur la partie supérieure de l'abdomen.
Au cours du développement embryonnaire, il est complètement recouvert par le péritoine (localisation intrapéritonéale), mais change de position pendant l'adolescence et peut être déplacé derrière le péritoine après la naissance (péritoine) Trouve (localisation rétropéritonéale secondaire).
Le pancréas est donc dans le soi-disant Espace rétropéritonéal et est du côté droit par le foie, du côté gauche par la rate et en avant (lat. Ventral) limité par l'estomac. De plus, il existe des relations étroites avec l'aorte, la veine cave inférieure et le duodénum (Duodénum).
La boucle en forme de C du duodénum encadre la tête du pancréas (Caput pancréatis).
Les autres sections de la glande ont également des relations anatomiques étroites avec des structures spécifiques de l'abdomen.
Le grand corps du pancréas traverse (Corpus) la partie supérieure de l'abdomen et traverse la colonne vertébrale dans la zone de la deuxième vertèbre lombaire.
La queue du pancréas tire dans l'abdomen supérieur gauche de manière à se rapprocher du rein gauche et de la rate.
Une petite saillie du pancréas (processus non terminé) se trouve entre la tête et le corps et est en relation de position avec les vaisseaux les plus importants pour l'approvisionnement du tractus intestinal (artères et veine mesenterica supérieure).
Fonction du pancréas
Le travail principal du pancréas est la production d'enzymes digestives et d'hormones digestives.
Vous trouverez ici tout sur le sujet: Enzymes pancréatiques
Les hormones du pancréas sont libérées directement dans le sang (soi-disant sécrétion endocrinienne).
Les enzymes sont des protéines qui sont activement capables de décomposer les aliments et de les préparer à l'apport alimentaire à travers la membrane muqueuse de l'intestin.
En savoir plus sur le sujet:
- Fonction du pancréas
- Fonctions du foie
- Fonctions du pancréas

Les enzymes atteignent leur lieu d'action dans l'intestin grêle via un conduit de sortie spécial s'étendant longitudinalement à travers toute la glande, le conduit pancréatique (lat. Ductus pancreaticus). Puisque les enzymes formées sont utilisées pour briser les composants alimentaires, ce sont des substances très agressives. Le pancréas possède donc des mécanismes de protection efficaces contre l'auto-digestion: des enzymes de séparation des protéines (peptidases) telles que la trypsine et la chymotrypsine se forment sous forme de précurseurs inactifs. La conversion en "ciseaux biologiquement actifs" a lieu dans l'intestin grêle (au moyen d'une enzyme appelée entérokinase, qui coupe de petits fragments du précurseur de la trypsine trypsinogène, de sorte que la trypsine fonctionnelle est produite. C'est également l'activateur des autres hormones. Le pancréas produit également des enzymes de division de l'amidon (amylases), des enzymes de division des graisses (lipases) et des enzymes de division de l'acide nucléique (ribonucléinases; celles-ci sont utilisées pour digérer les composants du noyau cellulaire).
Cependant, toutes les enzymes mentionnées ne fonctionnent de manière optimale que si l'acidité dans leur environnement n'est pas trop élevée (= pH 8). Étant donné que la nourriture provient de l'estomac, qui est pré-digéré avec de l'acide chlorhydrique, l'acide gastrique doit être neutralisé (neutralisé) au préalable. Pour ce faire, les enzymes sont libérées dans l'intestin grêle avec 1 à 2 litres d'un liquide aqueux riche en bicarbonate (= neutralisant), le pancréas.
La majeure partie du pancréas est responsable de cette fonction dite exocrine. La fonction exocrine est la production d'enzymes pour le tube digestif.
L'ensemble du tissu du pancréas - comme de nombreuses autres glandes, par exemple la glande thyroïde - est divisé en lobes séparés les uns des autres par du tissu conjonctif. Les vaisseaux, les nerfs et les vaisseaux lymphatiques qui irriguent le pancréas en sang sont situés dans les artères du tissu conjonctif.
Les cellules spécialisées, les acini, sont responsables de la production d'enzymes. Ceux-ci libèrent les enzymes dans des conduits fonctionnant dans le pancréas, qui mènent tous finalement à un grand canal commun, le canal pancréatique (voir ci-dessus).
La particularité de ces nombreux petits débouchés est qu'ils ont également une autre fonction: ils sont responsables de la neutralisation de l'acide gastrique en formant le pancréas.
En revanche, la partie hormonale (endocrinienne) du pancréas n'est que petite. Il est également connu sous le nom d'organe insulaire: la disposition de ces cellules en groupes, qui se trouvent dispersés de manière diffuse dans toute la glande, rappelle les îles au microscope. Les 1 million d'îles environ sont les plus courantes dans la partie arrière (appelée la queue). L'hormone la plus importante (et avec une part de plus de 80% également la plus formée) est l'insuline. Sa tâche est de permettre aux cellules du corps d'absorber le sucre (glucose; produit de dégradation des aliments riches en glucides) et ainsi d'abaisser le taux de sucre dans le sang. Si cette hormone est absente ou déficiente, elle conduit au diabète (diabète sucré): le sang devient sursaturé en sucre inutilisé.
Les cellules qui produisent l'insuline sont appelées cellules B. Les cellules A, en revanche, produisent une hormone opposée, le glucagon. Si le dernier repas remonte à longtemps, cela garantit que le sucre est libéré des réserves du foie. Cela garantit que les organes internes sont correctement alimentés à tout moment (en particulier par le cerveau, qui dépend du sucre et ne peut pas compter sur d'autres composants alimentaires).
Seule une très faible proportion de la formation d'hormones est représentée par les substances messagères produites spécifiquement pour la régulation du pancréas lui-même: l'hormone des cellules D, la somatostatine, qui inhibe la production d'insuline et de glucagon, et la partie pancréatique qui inhibe les enzymes digestives (exocrines) Polypeptide (PP).
Les hormones spécialement formées à cet effet et le système nerveux autonome sont également responsables de la régulation de la libération des enzymes. (Cette partie du système nerveux est également appelée système nerveux autonome, c'est-à-dire indépendant, car elle contrôle les processus inconscients qui se déroulent dans le corps.
Ensemble, la partie du système nerveux autonome appelée système nerveux parasympathique et l'hormone cholécystokinine (CCK pour faire court) stimulent la production d'enzymes. En tant qu'hormone, la sécrétine stimule également la libération (= sécrétion) d'eau et de bicarbonate par les cellules des canaux pancréatiques.
La sécrétine et la cholécystokinine sont produites par des cellules spécialisées appelées cellules S et cellules I. Celles-ci sont dispersées entre les cellules de surface dans tout le tractus gastro-intestinal (en particulier dans l'intestin grêle) et sont collectivement appelées cellules entéroendocrines (= gros entéron = intestin, correspondant au principal organe d'action de ces hormones).
Grâce à cette interaction complexe de différents mécanismes de régulation, toute la digestion et l'équilibre des sucres du corps sont régulés par des mécanismes d'autorégulation. Ce principe peut être trouvé dans différentes parties du corps, comme la glande thyroïde.
Valeurs normales / valeurs sanguines du pancréas

Un certain nombre de valeurs qui peuvent être détectées dans le sang et / ou l'urine peuvent être utilisées pour évaluer la fonction du pancréas.
Pour cette raison, la connaissance des valeurs normales est d'autant plus indispensable pour le médecin traitant.
L'amylase pancréatique (alpha-amylase), une enzyme utilisée pour digérer les glucides, peut être trouvée dans le sérum sanguin, l'urine de 24 heures et même dans le liquide d'ascite.
Les valeurs normales pour une femme sont d'environ 120 U par litre (U / L) dans le sérum sanguin et environ 600 U / L dans l'urine. Les mêmes valeurs standard s'appliquent aux hommes.
Vous trouverez de plus amples informations à ce sujet sur: Alpha amylase
De plus, la bilirubine (ou urobilinogène) peut être détectée dans le sérum sanguin, le plasma et l'urine. La norme dans le sérum sanguin adulte est comprise entre 0,1 et 1,2 milligrammes par décilitre (mg / dl). L'urine ne doit normalement contenir aucun composant de bilirubine. En ce qui concerne les maladies du pancréas, une augmentation de la valeur de la bilirubine indique la présence d'un kyste avec rétrécissement des voies de drainage de la vésicule biliaire.
Le nombre de globules blancs (Les leucocytes) dans le sang total ou l'urine peut être utilisé comme paramètre. La valeur normale d'un adulte en bonne santé dans le sang total est comprise entre au moins 4000 et au plus 10000 leucocytes par microlitre. Chez les personnes en bonne santé, aucun globule blanc ne doit être détectable dans l'urine, car l'excrétion de leucocytes avec l'urine indique toujours un processus pathologique. Dans la plupart des cas, une augmentation du nombre de leucocytes résulte d'une inflammation au sein de l'organisme.
De plus, une diminution de la concentration de calcium dans le sérum sanguin et / ou l'urine suggère une inflammation du pancréas (valeur normale: 8,8-10,4 mg / dl).
L'enzyme chymotrypsine peut être déterminée dans les selles; chez les personnes en bonne santé, la valeur normale est d'environ 6 U / g, une diminution peut être le signe d'une détérioration de la fonction du pancréas.
Une diminution de la concentration de lipase pancréatique indique également une diminution de la fonction (valeur normale: 190 U / L).
En savoir plus sur le sujet sur:
- Niveau de lipase
et - Augmentation de la lipase
Autres valeurs pertinentes:
- LDH (lactate déshydrogénase)
- Échantillon: sérum sanguin, plasma sanguin
- Valeur normale: 120-240 U / l
- Créatinine
- Échantillon: sérum sanguin, urine
- Valeur normale:
Sérum: environ 1,0 mg / dl
Urine: 28-218 mg / dl
Plus d'informations également sous notre thème: Créatinine
- insuline
- Échantillon: plasma sanguin, sérum sanguin
- Valeur normale: 6 à 25 mU / l (à jeun)
- Élastase 1
- Échantillon: sérum sanguin, selles
- Valeur normale:
Sérum: environ 3,5 ng / l
Selles: 175-2500 mg / g
Plus d'informations également sous notre thème: Élastase
Symptômes pouvant provenir du pancréas
La maladie la plus courante du pancréas au sens large est l'apport insuffisant d'insuline vitale. La maladie qui en résulte, également connue sous le nom de diabète sucré, est très courante dans les pays occidentaux. Comme il ne provoque généralement pas de symptômes aigus au début, le diabète n'est généralement diagnostiqué que par des examens de routine.
L'inflammation du pancréas est beaucoup plus douloureuse. Elle est généralement causée par une consommation excessive d'alcool et peut être chronique ou aiguë. Les caractéristiques sont principalement des douleurs tiraillantes ou sourdes, en forme de ceinture, qui prennent naissance entre l'estomac et le nombril et peuvent ensuite reculer autour du dos. La douleur est décrite comme extrêmement inconfortable et atroce.La plupart du temps, les patients sont également en mauvais état général, qui peut également s'accompagner d'un teint pâle, d'une faiblesse prononcée mais aussi d'une forte fièvre. En plus de la consommation aiguë et chronique d'alcool, des mesures diagnostiques telles que le soi-disant ERCP (un examen au cours duquel un agent de contraste est injecté dans les canaux biliaire et pancréatique) conduisent à une inflammation du pancréas. Sur le plan diagnostique, une sensibilité dans la partie supérieure de l'abdomen, des maux de dos et une numération globulaire notable (augmentation des taux de lipase et des taux d'inflammation) indiquent une inflammation du pancréas.
Dans l'échographie, on peut souvent voir un organe enflé avec un liquide inflammatoire souvent lavé autour de lui. L'enquête médicale et, surtout, la documentation précise de la consommation d'alcool peuvent fournir d'autres informations importantes pour savoir s'il s'agit ou non d'une pancréatite.
Si le diagnostic d'inflammation du pancréas a été posé, le traitement doit être instauré immédiatement, car une attente supplémentaire peut conduire à une situation parfois potentiellement mortelle. En règle générale, après le diagnostic, les patients doivent prendre une abstinence nutritionnelle de 24 heures. Après cela, le régime lent peut être recommencé.
Il est important que le patient ne boive pas d'alcool.En plus de ces mesures d'abstinence, un traitement antibiotique immédiat doit être instauré et appliqué de manière cohérente. Dans certains cas, il peut également être nécessaire de donner l'antibiotique au patient sous forme de perfusion.
D'autres maladies un peu moins fréquentes sont de nature exocrine. En plus de la sécrétion d'insuline, le pancréas joue un rôle majeur dans la digestion et dans la dégradation de diverses substances présentes dans les aliments. Ces enzymes sont fabriquées dans le pancréas et, si nécessaire, sont libérées dans le tube digestif, où elles sont ajoutées aux aliments ingérés. S'il y a une soi-disant insuffisance pancréatique, c'est-à-dire un pancréas faible, les enzymes vitales pour la dégradation des aliments ne peuvent plus être libérées dans la quantité nécessaire.
En conséquence, les aliments ingérés ne se décomposent plus comme il se doit. L'intestin réagit alors généralement avec des selles molles ou une diarrhée mince.
C'est également l'un des premiers symptômes d'insuffisance pancréatique que le patient rapporte. La diarrhée ne s'améliore pas avec les médicaments ou revient dès que le médicament correspondant est arrêté.
Le perentérol est parfois tenté pour une diarrhée sévère. C'est une préparation de levure qui a pour tâche d'épaissir les selles.
Parfois, une insuffisance pancréatique peut également entraîner une légère amélioration des symptômes, qui, cependant, diminue à nouveau après l'arrêt du médicament. Le soupçon est maintenant souvent une réaction d'intolérance de l'intestin.
Les réactions d'intolérance les plus courantes sont l'intolérance au lactose, le fructose et l'intolérance au gluten. Vous pouvez tous les faire tester et vous devriez le faire si vous avez une diarrhée récurrente. Si tous les tests étaient normaux, il est possible que la cause de la diarrhée soit l'insuffisance pancréatique un peu plus rare. À cette fin, des tests spéciaux sont effectués dans les selles et dans le sang avant qu'un diagnostic correspondant ne puisse être posé.
Si un diagnostic d'insuffisance pancréatique est posé, un traitement immédiat doit être administré. En règle générale, cela est combiné avec une documentation précise de la consommation alimentaire. Parce que ce qui est particulièrement important, c'est ce que le patient atteint de cette maladie mange chaque jour. Dans la plupart des cas, les enzymes manquantes, qui ne sont pas suffisamment produites par le pancréas, sont ensuite administrées au patient sous forme de comprimés à intervalles réguliers. Selon que la diarrhée s'améliore ou non, la dose des enzymes ingérées doit être réduite ou augmentée.
En règle générale, l'insuffisance pancréatique est un diagnostic permanent, c'est-à-dire que le pancréas ne pourra plus produire par lui-même les enzymes manquantes en quantités suffisantes.
L'insuffisance pancréatique causée par l'inflammation fait exception, mais en règle générale, les enzymes manquantes doivent être consommées tout au long de la vie.
En savoir plus sur le sujet: Symptômes du pancréas
Maladies du pancréas
Kyste sur le pancréas

Un kyste du pancréas (Kyste pancréatique) est une cavité tissulaire fermée en forme de bulle dans le tissu glandulaire qui est généralement remplie de liquide.
Les fluides possibles dans un kyste sont le liquide tissulaire, le sang et / ou le pus.
Le kyste typique du pancréas est divisé en deux classes, le vrai kyste et le soi-disant pseudokyste. Un vrai kyste pancréatique est tapissé d'épithélium et ne contient généralement pas d'enzymes naturelles de cet organe glandulaire (Lipase, amylase). Le pseudokyste se développe souvent en relation avec un accident dans lequel le pancréas est meurtri ou déchiré. Contrairement au vrai kyste, les pseudokystes ne sont pas entourés de tissu épithélial mais de tissu conjonctif. Étant donné que les enzymes pancréatiques, lorsqu'elles sont libérées dans les tissus, contribuent à un processus d'auto-digestion, ce type de kyste est particulièrement dangereux. Les fluides typiques à l'intérieur du kyste sont du sang et / ou des débris de cellules mortes.
Un kyste pancréatique est une affaire extrêmement douloureuse. La douleur perçue ne se limite pas à la zone du haut de l'abdomen, mais irradie généralement même dans le dos, en particulier au niveau de la colonne lombaire. La survenue de maux de dos inexplicables est une indication claire de la présence d'un kyste. De plus, ils s'expriment sous la forme d'une douleur de type colique.
Cela signifie qu'elles ressemblent aux contractions pendant l'accouchement, qu'elles ne s'améliorent ni ne s'aggravent par certains mouvements ou postures de soulagement et que l'état du patient change constamment entre l'absence de symptômes et sévèrement limité par la douleur.
Un kyste du pancréas peut être visualisé à la fois par échographie et par tomodensitométrie (TDM). Après un diagnostic réussi, l'état de la glande est d'abord observé, ce qui est logique car de nombreux kystes du tissu pancréatique reculent spontanément et ne nécessitent aucun traitement. Le drainage peut aider avec des symptômes extrêmement graves.
Le médecin traitant aura accès au pancréas en formant un trou dans l'estomac ou la paroi intestinale, en ouvrant le kyste pancréatique et en ouvrant un petit tube en plastique (Endoprothèse) insérer. Cela permet au liquide qui s'est accumulé à l'intérieur du kyste de s'écouler. Le stent est retiré après environ 3 à 4 mois.
Les complications possibles d'un kyste pancréatique sont des saignements, la formation d'abcès, la rétention d'eau dans l'abdomen (Ascite) et / ou le rétrécissement des voies de drainage de la vésicule biliaire. Ce dernier conduit dans de nombreux cas à ce que l'on appelle la «jaunisse» (Jaunisse) phénomène connu.
Inflammation du pancréas
La principale cause d'inflammation du pancréas est la consommation chronique excessive ou aiguë d'alcool. En outre, la pancréatite est également une complication de la soi-disant ERCP, une méthode d'examen pour le diagnostic du pancréas là-bas. Un produit de contraste est injecté dans le canal pancréatique par un examen endoscopique. Dans certains cas, cela peut entraîner une inflammation du pancréas, qui doit ensuite être traitée rapidement.
Les premiers symptômes de la pancréatite sont une douleur en forme de ceinture qui s'étend de l'abdomen au-dessus du nombril jusqu'au dos. L'abdomen est très douloureux à la pression, le caractère de la douleur est terne. Le principal point de douleur se situe entre le nombril et le bord inférieur du sternum au niveau de l'estomac. Les patients sont parfois gravement affectés par la douleur et ne peuvent plus effectuer de mouvements normaux, comme se tourner ou se pencher en avant ou en arrière, sans douleur.
En plus de la douleur, les patients sont parfois dans un très mauvais état général; parfois, la couleur de peau gris pâle du patient indique déjà qu'il souffre d'une maladie grave et parfois mortelle. Un symptôme d'accompagnement fréquent est également la fièvre, qui chez certains patients peut être de 39 à 40 degrés et doit être abaissée de toute urgence.
Selon la gravité de l'inflammation du pancréas, l'organe peut également provoquer une libération d'enzymes insuffisante, ce qui peut à son tour avoir des effets graves sur la digestion et le métabolisme du sucre. Cela peut entraîner des selles grasses et de la diarrhée, car la nourriture ne peut plus être décomposée et traitée correctement tant que le pancréas est dans un état gravement enflammé. Cela peut également entraîner un taux élevé de sucre dans le sang, car le pancréas ne libère pas suffisamment d'insuline.
En plus des plaintes, l'enquête médicale détaillée peut étayer la suspicion de pancréatite. Il est impératif de demander aux patients s'ils consomment régulièrement ou excessivement de l'alcool, ou s'ils ont subi un examen pancréatique au cours des derniers mois ou semaines. Le contexte est que la cause de l'inflammation du pancréas est souvent l'abus d'alcool, ainsi que ce que l'on appelle l'ERCP (examen endoscopique de cholangiopancréatographie rétrograde de la vésicule biliaire, des voies biliaires et du pancréas) le pancréas peut devenir enflammé par l'agent de contraste injecté.
Le diagnostic se fait, entre autres, par un examen échographique. Un pancréas distendu en forme de nuage peut être vu ici.
En plus de l'abstinence systématique d'alcool et de 24 heures d'abstinence alimentaire, le traitement antibiotique est un moyen de rendre le patient sans symptôme rapidement. Dans certains cas graves, des parties du pancréas doivent être enlevées chirurgicalement.
En savoir plus sur ce sujet sur: Inflammation du pancréas
Douleur pancréatique
La douleur pancréatique peut se manifester de différentes manières. Souvent, ils ne sont pas clairement reconnaissables en tant que tels. Selon la cause et la gravité de la maladie à l'origine de la douleur, elle peut irradier dans toute la région abdominale.
Mais ils peuvent aussi être ressentis de manière localisable. Ils se produisent généralement dans la région de l'abdomen supérieur (également appelé épigastre) et rayonnent en forme de ceinture sur tout l'abdomen supérieur et dans le dos. Vous pouvez également ressentir de la douleur uniquement dans le dos ou sur le côté gauche au niveau du pancréas. La douleur a un caractère différent selon la cause. Dans le cas de maladies plus aiguës, telles que l'inflammation, elles sont généralement plus poignantes, dans les maladies chroniques telles que les changements tumoraux, la douleur est décrite comme plutôt sourde.
Étant donné que la douleur pancréatique n'est souvent reconnue que tardivement, il est important d'agir rapidement lorsqu'elle survient. Si une telle douleur persiste sur une période de temps plus longue, cela doit certainement être clarifié par un médecin.
Pourquoi un pancréas malade provoque-t-il des maux de dos?
Avec les maladies du pancréas, les douleurs dans le dos sont fréquentes. Cela peut s'expliquer par l'emplacement du pancréas dans la partie supérieure de l'abdomen. Il est situé à l'arrière de la cavité abdominale au niveau des vertèbres thoraciques inférieures. En raison de sa proximité anatomique avec la colonne vertébrale dans la zone proche du dos, de nombreux changements pathologiques du pancréas se traduisent par des maux de dos à ce niveau. Le mal de dos est généralement en forme de ceinture et irradie sur toute la zone du dos à cette hauteur.
Il faut rappeler que le mal de dos ne peut être que l'expression d'une légère irritation du pancréas, mais aussi l'expression d'une maladie grave du pancréas. Comme cela est souvent difficile à différencier, un médecin doit être consulté en cas de mal de dos à long terme.
Pour en savoir plus sur les «douleurs pancréatiques», consultez: Inflammation du pancréas
Faiblesse pancréatique
Une faiblesse pancréatique signifie que le pancréas est incapable de fonctionner correctement. Ceci est particulièrement évident dans la digestion: le pancréas est responsable de la production de la plupart des enzymes digestives. Ceux-ci sont nécessaires pour décomposer les divers composants des aliments, à savoir les protéines, les graisses et le sucre, afin qu'ils puissent ensuite être absorbés dans l'intestin et stockés dans le corps. Si le pancréas s'affaiblit, les enzymes digestives, telles que la trypsine ou la cholestérol estérase, ne peuvent être libérées que dans une moindre mesure et sont efficaces. Cela se manifeste principalement sous forme de gaz, de perte d'appétit et d'intolérance alimentaire. Cependant, comme ces symptômes parlent également d'autres causes, comme le syndrome du côlon irritable ou un problème de vésicule biliaire, la faiblesse pancréatique est rarement diagnostiquée comme telle.
Lisez aussi: Cholestérol Estérase - C'est pour ça que c'est important!
La faiblesse pancréatique provoque également souvent des selles dites graisseuses.
Pour en savoir plus sur ce sujet: Selles graisseuses
Pancréas hyperactif - existe-t-il?
Un pancréas hyperactif est une maladie extrêmement rare et rare. En fonction de la partie affectée du pancréas, cela conduit à une production excessive des différentes enzymes de digestion (en cas d'hyperfonction exocrine) et d'insuline (en cas d'hyperfonction endocrinienne). Cette dernière peut se manifester par une hypoglycémie, en fonction de l'étendue de la fonction excessive. Cela peut être évité en mangeant régulièrement de petits repas.
Pancréas gras - Pourquoi?
Un pancréas gras peut se développer à la suite de diverses maladies. L'une des causes les plus courantes et les plus connues est la consommation excessive d'alcool. Cela conduit à une inflammation aiguë du pancréas. Sur une longue période de temps, le tissu du pancréas peut être endommagé et périr en conséquence. Chez certains patients, cela se manifeste par une accumulation accrue de graisse dans la région du pancréas.
Une autre cause possible d'un pancréas obèse est les séquelles d'une inflammation d'origine différente, c'est-à-dire une inflammation causée par une cause autre qu'une consommation excessive d'alcool. Cela peut être une inflammation causée par un problème de bile qui provoque une accumulation de bile dans le pancréas. Alternativement, certains médicaments, le diabète sucré ou le jaunissement (jaunisse) du foie peuvent entraîner une inflammation du pancréas, qui augmente la graisse après la guérison de la maladie.
Pierres dans le pancréas
Une pierre dans le pancréas est généralement plutôt rare, mais d'autant plus dangereuse. Il s'agit d'un calcul biliaire qui peut migrer dans le pancréas par l'ouverture articulaire des voies biliaires et le drainage pancréatique. Cela empêche la sécrétion du pancréas de s'écouler dans les intestins. Au lieu de cela, il s'accumule et commence à digérer son propre tissu glandulaire. Par conséquent, il s'agit d'un tableau clinique aigu et très dangereux qui se manifeste par une pancréatite aiguë et doit être traité dès que possible.
Vous trouverez de plus amples informations sur: Complications de l'inflammation de la vésicule biliaire
Calcifications dans le pancréas
Les calcifications du pancréas se produisent souvent dans le cadre d'une inflammation chronique. Cela conduit à des modifications à long terme du tissu glandulaire. Ceux-ci comprennent des dépôts de sécrétions digestives produites et libérées par le pancréas. Si cela ne peut pas s'écouler correctement dans les intestins, des résidus restent dans les conduits, qui peuvent s'accumuler sur une plus longue période de temps. Les calcifications qui en résultent peuvent être vues par le médecin lors d'une échographie, en fonction de la gravité.
Cancer du pancréas
Le cancer du pancréas est une tumeur maligne du pancréas.
Les causes peuvent inclure la consommation chronique d'alcool et la pancréatite récurrente.
En règle générale, le cancer du pancréas est diagnostiqué très tardivement car il provoque des symptômes tardifs chez le patient. En règle générale, les patients ne ressentent aucune douleur mais se plaignent d'un assombrissement de l'urine et d'une couleur plus claire des selles.
Dans certains cas, la peau et la conjonctive peuvent jaunir.
Le pancréas étant également responsable de la production d'insuline, il peut arriver que l'organe ne soit plus en mesure de produire suffisamment d'insuline en cas de cancer.
Cela conduit à une augmentation des taux de sucre dans le sang qui sont souvent diagnostiqués régulièrement.
Si un néoplasme malin (tumeur) du pancréas est suspecté, une échographie est d'abord effectuée. Cependant, il n'est pas toujours possible de voir si un néoplasme malin est présent.
Un scanner ou une IRM de la cavité abdominale du pancréas peut fournir des informations plus fiables sur la présence ou non d'une telle maladie.
Seule une ponction, souvent contrôlée par tomodensitométrie, permet de savoir avec certitude s'il s'agit d'un néoplasme malin du pancréas. Dans le cas du cancer du pancréas, les ponctions ne sont souvent pas effectuées, car les métastases peuvent être déclenchées par la ponction.
Les options de traitement du cancer du pancréas sont plutôt limitées.La chimiothérapie peut être utilisée pour essayer d'arrêter la progression de la maladie, souvent une opération dite de Whipple est utilisée, dans laquelle des parties du pancréas sont enlevées.
Chances de survie:
Le pronostic de guérison et de survie dépend du diagnostic de cancer du pancréas, principalement des stades.
La soi-disant stadification est nécessaire pour vérifier dans quelle mesure la tumeur s'est déjà propagée dans le corps de la personne.
La chose la plus importante est de savoir si la tumeur a traversé le tissu du pancréas et a affecté les tissus environnants.
Il est également très important de savoir s'il existe déjà des métastases à distance dans d'autres organes et si les ganglions lymphatiques du corps sont déjà touchés.
Selon la façon dont cette mise en scène se déroule, une durée de survie statistique plus ou moins longue peut être supposée.
En oncologie, les pronostics et les chances de survie sont établis avec le soi-disant Taux de survie à 5 ans décrit.
Il est donné en pourcentage et indique combien de patients atteints en moyenne sont encore en vie après une période de 5 ans.
Cela ne dit rien sur la qualité de vie ou les complications possibles, seulement si quelqu'un est encore en vie.
Si le cancer du pancréas s'est déplacé au-delà des frontières des organes et a infiltré les organes environnants ainsi que s'il a affecté le système lymphatique et que les voies biliaires se rétrécissent déjà, une opération curative, c'est-à-dire de guérison, est généralement décidée et seul un concept palliatif est appliqué.
Un concept de traitement palliatif n'est pas compris comme une approche de guérison, mais plutôt comme une approche de soulagement de la douleur. Dans ce cas, la maladie ne peut plus être arrêtée et conduit inévitablement à la mort. Si un tel concept de traitement est choisi, le taux de survie à 5 ans est de 0%, c'est-à-dire qu'après 5 ans, il n'y a plus de patients en vie.
Si un concept curatif est choisi, c'est-à-dire que des mesures telles que la chirurgie ou la chimiothérapie sont prises, les chances de survie augmentent. Dans ce cas, on parle d'un taux de survie à 5 ans d'environ 40%. Ainsi, après 5 ans, 40% des patients traités intensivement sont toujours en vie, l'état dans lequel ils se trouvent n'est pas décrit.
Pas même combien de patients sont encore en vie après 6 à 10 ans.
Le fait que plus de la moitié des patients traités soient décédés après 5 ans montre clairement la gravité de cette maladie. Il existe également un taux de survie moyen à 5 ans, qui montre tous les taux de survie d'une maladie sous forme de moyenne. Comme certaines méthodes de traitement sont également utilisées individuellement, le pronostic moyen n'est pas trop significatif.
Le taux de survie moyen à 5 ans pour le cancer du pancréas est de 10 à 15%. Cela signifie que seulement 10 à 15% des patients en moyenne survivent à la maladie pendant 5 ans.
Panneaux:
Les signes du cancer du pancréas sont difficiles à reconnaître, également parce que les premiers symptômes apparaissent très tardivement.
Si le cancer du pancréas est détecté tôt, il s'agit généralement d'examens de routine, dont les résultats secondaires montrent des valeurs anormales, par exemple dans la formule sanguine ou dans l'image échographique.
Les premiers symptômes, raison pour laquelle un médecin est généralement consulté, peuvent être des maux de dos en forme de ceinture au niveau du pancréas ou des douleurs abdominales qui tirent dans le dos.
Comme il s'agit de symptômes totalement non spécifiques, le premier soupçon ne sera probablement jamais un cancer du pancréas, c'est pourquoi un temps précieux peut également s'écouler ici.
La plupart du temps, cependant, les patients viennent chez le médecin avec une soi-disant jaunisse peu claire, un jaunissement de la peau et de la conjonctive.
La jaunisse est totalement indolore et indique seulement qu'il y a un problème avec la bilirubine pigmentaire sanguine, par exemple si le foie est endommagé, ou s'il y a un problème de drainage de la bile dans la région des voies biliaires ou du pancréas.
En cas de jaunisse, le pancréas doit être examiné de plus près en plus du foie.
Parfois, il arrive que les patients soient remarqués par une glycémie soudainement augmentée. En règle générale, ces patients souffrent de diabète sucré et sont traités en conséquence avec de l'insuline. Dans ce cas, cependant, le pancréas doit absolument être examiné.
La raison en est que le pancréas produit l'insuline, substance essentielle.
Si le travail du pancréas est altéré par une tumeur, il peut arriver que trop peu d'insuline soit produite et libérée dans le sang, ce qui peut entraîner une glycémie élevée.
Puisqu'il n'y a qu'une poignée de symptômes corrects qui ne sont pas non plus spécifiques au pancréas, si ces symptômes sont présents, ils doivent être suivis de près afin de ne pas négliger cette maladie potentiellement mortelle.
Un premier symptôme important et tendance d'une maladie pancréatique est un changement dans les selles et une urine anormale.
La majorité des personnes atteintes, dont le canal pancréatique est obstrué par une inflammation ou par la tumeur correspondante, présentent un éclaircissement des selles. Dans le même temps, l'urine devient plus foncée.
La raison en est que les substances libérées par le pancréas pour la digestion afin d'assombrir les selles, ne pénètrent plus dans le tube digestif mais sont excrétées par l'urine. Par conséquent, la coloration n'a pas lieu dans les selles mais dans l'urine.
Il est impératif que les patients présentant ces symptômes soient examinés de plus près. Bien qu'il n'y ait pas toujours d'antécédents médicaux malins derrière cela, la suspicion d'un trouble des voies biliaires ou du pancréas est très élevée.
Traitement:
Si un traitement est choisi, cela dépend s'il s'agit d'un traitement curatif (donc une approche de guérison) ou une approche de traitement palliatif (ltraitement de soulagement du serment) actes.
Traitement palliatif:
Dans le traitement palliatif, des mesures sont utilisées qui n'affaiblissent pas inutilement le patient, mais ont en même temps un effet apaisant sur lui.
La plupart du temps, chez les patients recevant des soins palliatifs, la tumeur a déjà touché de grandes parties du pancréas et la sortie des acides biliaires est perturbée, ce qui entraîne une gêne sévère et un jaunissement de la peau.
Ici, un petit tube est généralement placé dans le canal pancréatique au moyen d'une procédure endoscopique pour s'assurer que les canaux biliaires peuvent immédiatement s'écouler et participer à nouveau activement à la digestion.
Dans le cas d'un cancer du pancréas évolutif, il arrive généralement que l'infestation tumorale initialement totalement indolore devienne de plus en plus douloureuse à mesure qu'elle progresse. Pour cette raison, un concept de traitement palliatif important, quel que soit le type de tumeur, est de garantir l'absence de douleur.
La plupart du temps, des analgésiques très puissants sont choisis, qui sont dosés très rapidement afin de garantir l'absence de douleur.
Traitement curatif:
Si une approche thérapeutique curative, c'est-à-dire curative, est choisie, des mesures chirurgicales ou des mesures chirurgicales et chimiothérapeutiques combinées sont généralement utilisées.
En fonction de la propagation de la tumeur, il peut être nécessaire de commencer une chimiothérapie avant la chirurgie. Cela se fait généralement lorsque la tumeur est très volumineuse et qu'un rétrécissement chimiothérapeutique rendrait une procédure plus douce possible.
Il peut également être nécessaire de réaliser une chimiothérapie après une opération afin de tuer par la suite les cellules tumorales encore présentes.
Un traitement chirurgical exclusif est rarement réalisé.
Pendant l'intervention chirurgicale, on essaie d'opérer le pancréas affecté le plus doucement possible.
Une tentative est faite pour laisser les parties du pancréas non affectées debout afin que les fonctions correspondantes puissent continuer à être maintenues.
Cependant, la vésicule biliaire et des parties de l'estomac ainsi que le duodénum sont presque toujours enlevés et les extrémités restantes sont à nouveau réunies. Cette procédure, également connue sous le nom de Whipple OP, est maintenant une méthode de traitement standardisée pour le cancer du pancréas.
Il y a une autre opération modifiée dans laquelle de plus grandes parties de l'estomac sont laissées et le résultat est le même que l'opération Whipple.
Âge:
En règle générale, les patients atteints d'un cancer du pancréas sont plus âgés. Étant donné que l'alcoolisme sévère avec pancréatite récurrente est considéré comme un facteur de risque, il peut également arriver que des patients plus jeunes soient atteints d'un cancer du pancréas.
En Allemagne, 10 personnes pour 100 000 habitants développent un nouveau cancer du pancréas chaque année. La tranche d'âge principale se situe entre 60 et 80 ans.
Diagnostic:
Diagnostiquer le cancer du pancréas n'est pas si simple.
Tout d'abord, il est important de soulever des soupçons, qui doivent ensuite être confirmés. En cas de suspicion d'événement malin dans le pancréas, en plus des tests sanguins, des méthodes d'imagerie sont également utilisées.
Les principaux déterminants du sang sont les enzymes produites par le pancréas. Une augmentation fortement augmentée indique une maladie générale du pancréas. Cependant, cela peut également être une inflammation de cette glande.
Pour cette raison, il est important d'effectuer également une imagerie. Le plus souvent, une échographie de l'abdomen est effectuée en premier, qui tente de visualiser le pancréas.
De grosses tumeurs situées dans la région de la glande peuvent parfois déjà être vues ici.
Même si une masse est observée à l'échographie, une tomodensitométrie de l'abdomen suit généralement. Ici, la zone suspecte peut être examinée de plus près, généralement avec un produit de contraste.
Les radiologues expérimentés peuvent souvent deviner à partir du scanner s'il s'agit d'une maladie bénigne, telle qu'une inflammation particulièrement prononcée ou une maladie maligne.
Le CPRE est une autre mesure importante d'imagerie diagnostique. Une gastroscopie est réalisée et un petit cathéter est inséré dans les voies biliaires et le conduit pancréatique au niveau du duodénum.
Un agent de contraste est injecté à travers ce cathéter, qui est ensuite photographié à l'aide de rayons X.
Le pancréas est affiché avec un affichage précis de la marche. Ici, vous pouvez voir si l'engrenage est compressé à un moment donné et si oui par quoi.
Même après cela, également appelé cholangiopancréatographie rétrograde endoscopique, il n'est pas possible de déterminer avec certitude s'il s'agit d'une tumeur maligne qui comprime le canal biliaire.
Plus la suspicion de tumeur pancréatique est confirmée, plus il faut envisager de prélever un échantillon, qui renseigne enfin sur l'origine histologique de la tumeur.
Des échantillons peuvent être obtenus à l'aide de la CPRE décrite ci-dessus lorsque la tumeur s'étend déjà loin dans le canal pancréatique ou de l'extérieur par ponction à l'aiguille.
Etant donné que le pancréas est un organe relativement petit entouré de structures importantes, il est particulièrement important de ne blesser aucun des tissus environnants tels que les nerfs ou les vaisseaux sanguins.
Pour cette raison, la ponction est principalement contrôlée par CT. Le patient couché dans un appareil CT reçoit une aiguille contrôlée de l'extérieur et placée dans la région du pancréas après que le radiologue a localisé avec précision la position du pancréas à l'aide de CT.
La procédure ne prend que quelques minutes, l'échantillon est minime, mais il donne l'indication décisive de l'origine de la tumeur et des prochaines étapes thérapeutiques nécessaires.
L'échantillon est ensuite envoyé au laboratoire microbiologique, où les cellules sont traitées avec un processus de coloration spécial. Ensuite, les échantillons sont examinés par un pathologiste et un diagnostic approprié est posé.
Des résultats dits faux positifs, c'est-à-dire qu'un cancer est vu, mais en réalité un néoplasme bénin est présent, ne se produisent que si l'échantillon a été mélangé.
Un résultat faux négatif, c'est-à-dire que le pathologiste ne voit aucun tissu tumoral malin, bien qu'il s'agisse d'un cas cancéreux, peut être plus courant.
C'est principalement parce que la biopsie, qui a été réalisée avec précision et contrôlée par CT, et a capturé des parties du pancréas, a pénétré exactement à côté des cellules malignes et n'a donc capturé que des cellules bénignes. Le pathologiste ne voit alors que des cellules bénignes sous son microscope. Si les résultats microscopiques contredisent l'image dans le scanner (image CT typique mais résultats microscopiques normaux) doit être envisagée pour répéter la biopsie.
En savoir plus sur les sujets ici Cancer du pancréas et biopsie
Élimination du pancréas
L'une des dernières options de traitement pour les néoplasmes malins du pancréas peut être une ablation totale du pancréas.
Étant donné que le pancréas est également lié à de nombreux organes, il est nécessaire que les organes soient correctement liés.
L'estomac est généralement plus petit et relié à l'intestin grêle. Le duodénum et la vésicule biliaire sont généralement complètement enlevés avec une ablation totale du pancréas.
Si des parties du pancréas sont toujours présentes, le système des voies biliaires doit être connecté avec ce que l'on appelle des boucles désactivées de l'intestin grêle.
L'ablation pancréatique totale est associée à de nombreux risques, un suivi intensif du patient est nécessaire, des enzymes pancréatiques doivent être administrées au patient à intervalles réguliers.

Représentation du pancréas et de la vésicule biliaire
- Vésicule biliaire (vert)
- Cancer du pancréas (mauve)
- Canal pancréatique (jaune)
- Tête pancréatique (bleu)
- Corps pancréatique (Copus pancreaticus) (bleu)
- Queue du pancréas (bleu)
- Canal biliaire (Canal cystique) (vert)
Troubles du pancréas liés à l'alcool
L'une des maladies les plus courantes du pancréas est causée par l'alcool.
La soi-disant pancréatite, également appelée Pancréatite est une comorbidité courante et dangereuse dans l'alcoolisme sévère. Parce que l'alcool attaque les cellules du pancréas, la consommation excessive chronique d'alcool et la consommation aiguë d'alcool qui se produit de manière excessive constituent un grand risque de pancréatite.
Un symptôme caractéristique de la pancréatite est une douleur en forme de ceinture qui commence légèrement au-dessus du nombril. Le caractère douloureux est décrit comme oppressant et extrêmement inconfortable. En règle générale, interroger le patient sur la consommation d'alcool conduit à un diagnostic suspect de pancréatite.
L'examen physique révèle que l'abdomen est sensible et que le patient est en mauvais état général. Une échographie de l'abdomen et, en cas de doute, un scanner de l'abdomen est disponible comme méthode d'imagerie. Avec l'inflammation du pancréas, il y a souvent un pancréas distendu, souvent avec un liquide inflammatoire. Le laboratoire du patient est également visible et montre généralement des niveaux élevés d'inflammation et des niveaux élevés de lipase.
L'abstinence systématique d'alcool est très importante pour le traitement, et il existe également des antibiotiques disponibles qui peuvent être administrés au patient.
Pancréas et alimentation

Le pancréas est un organe exocrine, c'est-à-dire un organe producteur d'enzymes. Il est d'une importance particulière dans l'utilisation de la nourriture.
Les soi-disant cellules bêta, avec lesquelles le pancréas est imprégné, produisent l'insuline vitale. Dès que le sucre est fourni à l'organisme, ces cellules libèrent de l'insuline, qui transporte ensuite l'excès de sucre du sang vers les cellules et garantit ainsi que le corps ne souffre pas d'un excès de sucre. Le pancréas produit également ce que l'on appelle la lipase, qui est nécessaire pour décomposer les graisses.
Dans le cas de nombreuses maladies du pancréas, des modifications correspondantes du régime alimentaire peuvent avoir un effet positif sur la maladie du pancréas. Dans la pancréatite aiguë (inflammation aiguë du pancréas) doit être au moins pour 24 heures une abstinence alimentaire constante est observée. Après cela, l'accumulation progressive de nourriture peut recommencer.Cependant, les aliments consommés ne doivent être qu'extrêmement faibles ou sans gras. Des choses plus grasses peuvent alors être mangées petit à petit. En principe, cependant, vous devriez vivre faible en gras après une pancréatite. La margarine doit être consommée au lieu du beurre, plutôt du poisson faible en gras au lieu de la viande, et les aliments frits doivent être évités.
Maladie pancréatique et diarrhée
Certains troubles pancréatiques peuvent également être accompagnés de diarrhée. Est une cause infectieuse (Infection gastro-intestinale) a été écartée comme cause, le pancréas doit être examiné de plus près. Il se peut que la cause de la diarrhée soit une soi-disant insuffisance pancréatique exocrine. Le pancréas n'est pas capable de produire des quantités suffisantes de diverses enzymes digestives. Après avoir mangé, l'intestin réagit par des flatulences et de la diarrhée; parfois, les personnes touchées ont également des douleurs abdominales et se plaignent de selles dites graisseuses.
Pour le diagnostic, les enzymes correspondantes responsables de l'insuffisance pancréatique exocrine sont déterminées quantitativement par un gastro-entérologue. Pour traiter cette maladie, il est possible d'utiliser soit des changements de régime, soit l'ingestion d'enzymes insuffisamment formées.












-und-lincosamine.jpg)