Parathyroïde
Synonymes au sens large
- Glandes thyroïdiennes accessoires
- Cellules épithéliales
Médical: glande parathyroïde
Anglais: glandes parathyroïdes
anatomie
Les glandes parathyroïdes sont quatre glandes de la taille d'un cristallin pesant environ 40 mg, situées derrière la glande thyroïde. Habituellement, deux d'entre eux sont au sommet (pôle) des lobes thyroïdiens, tandis que les deux autres sont au pôle inférieur (voir aussi: Thyroïde). Les glandes thyroïdiennes inférieures se trouvent rarement sur le thymus ou même dans l'espace thoracique moyen entre les poumons (cet espace est également connu sous le nom de médiastin). Parfois, des glandes parathyroïdes supplémentaires sont trouvées.
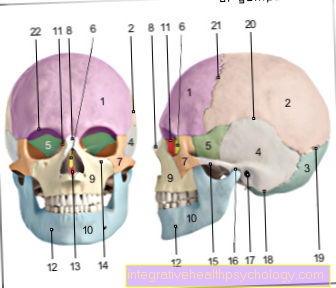
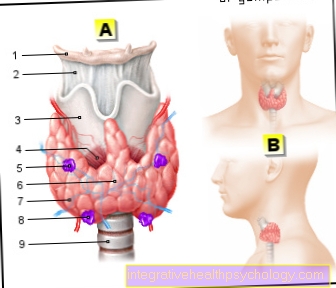
Illustration de la thyroïde

thyroïde
- OS hyoïde -
OS hyoïde - Le cartilage thyroïdien
Membrane osseuse hyoïde -
Membrane thyrohyoïdienne - Le cartilage thyroïdien -
Cartilago thyroïdée - Cartilage cricoïde
Muscle du cartilage thyroïdien -
Muscle cricothyroïdien - Parathyroïde supérieur -.
Glande parathyroïde
supérieur - Constriction thyroïdienne -
Isthme glandulae
thyroïde - Thyroïde,
lobe droit -
Glandula thyroidea,
Lobus Dexter - Parathyroïde inférieur -.
Glande parathyroïde
inférieur - Trachée - Trachée
Vous pouvez trouver un aperçu de toutes les images du Dr-Gumpert à l'adresse: illustrations médicales
une fonction
Contrairement à de nombreuses autres glandes (par ex. pancréas = Pancréas), la glande parathyroïde (glandula parathyroidea) n'a pas ses propres conduits de sortie pour la sécrétion qu'elle forme, l'hormone Hormone parathyroïdienne (court PTH, aussi: parathyrine). Par conséquent, la substance messagère est libérée (sécrétée) directement dans le sang et arrive à destination. Ce mécanisme de sécrétion est également connu sous le nom de sécrétion endocrinienne. C'est pourquoi les glandes parathyroïdes sont sillonnées par un réseau dense de capillaires dont les capillaires ont une structure particulière.
Les capillaires sont les plus petits vaisseaux humains à travers lesquels exactement un globule rouge (érythrocyte) peut passer.
Dans la parathyroïde, il existe des capillaires spéciaux, dits fenêtrés, dont les cellules ne forment pas un vaisseau étroitement fermé, mais ont plutôt de petits espaces (appelés «fenêtres» de 70 nm) et permettent ainsi à l'hormone de passer dans la circulation sanguine. sans que les composants sanguins ne s'échappent. Les tissus cibles, c'est-à-dire le lieu d'action, de l'hormone parathyroïdienne sont les os et un rein. Là, l'hormone peptidique (c'est-à-dire qu'elle est composée de 10 à 100 acides aminés) intervient pour réguler le métabolisme du calcium. La quantité d'hormones est contrôlée par un simple mécanisme de rétroaction: la quantité d'hormone libérée dépend de la Concentration de calcium Dans le sang. Les glandes parathyroïdes ont leur propre "capteur de calcium" pour cela.
S'il y a un manque de Calcium / calcium l'hormone parathyroïdienne est de plus en plus libérée dans le sang; s'il y a suffisamment de calcium dans le sang, la sécrétion (libération) est inhibée. L'hormone favorise l'apport de calcium via deux mécanismes: le calcium est libéré de l'os par la dégradation des cellules, les ostéoclastes. Ceux-ci sont stimulés / activés par l'hormone parathyroïdienne. Dans le rein, l'hormone empêche l'excrétion d'une trop grande quantité de calcium dans l'urine: (elle provoque la réabsorption du calcium de l'urine primaire produite dans le rein et fournie à l'organisme.) Elle réduit l'excrétion du calcium dans l'urine. Cet effet est renforcé indirectement en favorisant la formation de Vitamine D, qui réduit également l'excrétion du calcium par les reins et favorise également l'absorption des aliments dans l'intestin. Tous les deux Les hormones Ressemble à ça l'ostéoporose (Décalcification osseuse).
La concentration de calcium sanguin est maintenue constante dans des limites étroites à 2,5 mmol par litre. De plus, la PTH (hormone parathyroïdienne) favorise l'excrétion de phosphate sur le rein.
Troubles parathyroïdiens
le Parathyroïde c'est essentiel; une absence complète (agénésie) est incompatible avec la vie. L'ablation accidentelle ou la lésion des cellules épithéliales lors d'une chirurgie thyroïdienne ou d'une hypoparathyroïdie peut avoir des conséquences graves: la baisse de la calcémie entraîne une hypocalcémie, caractérisée par des convulsions et une surexcitabilité Musculature rend perceptible.
Cependant, l'hyperfonctionnement des glandes parathyroïdes n'est pas moins dangereux: au départ, il se manifeste par une fatigue rapide, une faiblesse musculaire, dépressions et l'anxiété. Souvent, il y a aussi une inflammation du pancréas (Pancréatite) et les ulcères de l'estomac (Ulcère) au. Dans les cas graves, il existe une menace mortelle crise hypercalcémique avec calcifications des poumons, des reins et estomac. D'où le nom de «douleur de pierre, de jambe, d'estomac».
Les causes d'hyperfonction sont appelées hyperparathyroïdie primaire si elles sont causées par une maladie des glandes parathyroïdes elles-mêmes. La cause la plus fréquente est une tumeur bénigne (appelée adénome). L'hyperparathyroïdie est héréditaire dans le tableau clinique de Néoplasie endocrinienne multiple (court HOMMES) causée par une hypertrophie (hyperplasie) des glandes parathyroïdes et des tumeurs de l'hypophyse (glande pituitaire), du pancréas, du Intestin grêle ainsi que divers autres organes. A l'opposé de cela, on parle d'hyperparathroïdie secondaire lorsque l'équilibre calcique perturbé n'est pas causé par les glandes parathyroïdes elles-mêmes, mais par d'autres maladies. Dans la plupart des cas, une maladie rénale est au premier plan, ce qui entraîne une perte de calcium si élevée qu'une sécrétion accrue d'hormone parathyroïdienne est nécessaire afin de fournir les quantités nécessaires de calcium. En conséquence, il y a une croissance excessive (hyperplasie) avec un sur-fonctionnement ultérieur des cellules épithéliales. Les symptômes correspondent largement à ceux de l'hyperparathyroïdie primaire. Les dommages au système squelettique sont souvent causés par la libération accrue de calcium des os, entraînant une décalcification osseuse (l'ostéoporose). La maladie n'est pas basée sur suffisamment tôt Valeurs de laboratoire (augmentation du calcium dans le sang) reconnue, la dégradation du tissu osseux provoque une tendance aux fractures spontanées. Selon sa première description, le professeur d'anatomie c. Recklinghausen, le tableau complet de la maladie est connu sous le nom d'Osteodystrophia generalisata (destruction généralisée de l'os) depuis 1891.











.jpg)