hépatite
Synonymes au sens large
Inflammation du foie, inflammation du parenchyme hépatique, hépatite virale, hépatite auto-immune, hépatite toxique
définition
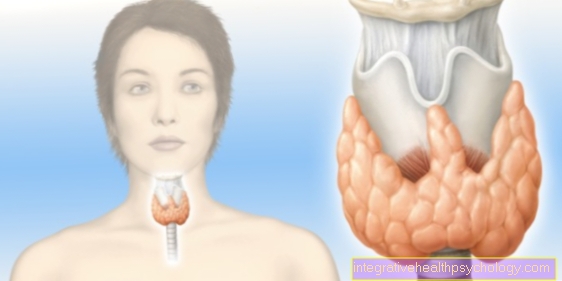
Le médecin comprend que l'hépatite est une inflammation du foie, qui peut être causée par divers facteurs qui endommagent les cellules hépatiques, tels que les virus, les poisons (toxines), les processus auto-immuns, les médicaments et les causes physiques.
Les différents types d'hépatite provoquent la destruction des cellules hépatiques et la migration des cellules inflammatoires vers le foie.

Les symptômes caractéristiques peuvent inclure une hypertrophie du foie (voir également: gonflement du foie) avec douleur dans la capsule du foie et développement d'une jaunisse (ictère). La gravité des symptômes varie d'états de maladie bénins, presque sans symptômes, à une insuffisance hépatique fulminante.
En savoir plus sur ce sujet sur: maladie chronique
Classification de l'hépatite
L'hépatite peut être divisée de plusieurs manières:
- Tout d'abord, vous pouvez les répartir selon le cours:
L'hépatite aiguë se manifeste sur une courte durée (<6 mois).
L'hépatite chronique se manifeste sur une longue durée (> 6 mois) et, par définition, montre une cicatrisation du tissu conjonctif (fibreux) du tissu hépatique à l'examen histologique.
- Classification selon la cause (étiologie, pathogenèse):
Hépatite infectieuse: virale (hépatite A, B, C etc.), bactérienne, parasitaire
Hépatite toxique: hépatite et hépatite d'origine médicamenteuse, toxique pour l'alcool, médicamenteuse et médicamenteuse en cas d'empoisonnement
Hépatite auto-immune: AIH (hépatite auto-immune), PSC (cholangite sclérosante primitive), PBC (cirrhose primaire bon marché)
Hépatite héréditaire congénitale: hémochromatose, maladie de Wilson, déficit en α1-trypsine, inflammation granulomateuse (sarcoïde)
Hépatite physique: hépatite après radiothérapie, hépatite après atteinte hépatique
Maladies extrahépatiques: hépatite congestive en cas d'insuffisance cardiaque, hépatite de stéatose hépatique (stéatohépatite), inflammation des voies biliaires (cholangite)
- Classification selon les critères tissulaires (histologiques):
Dans l'hépatite aiguë, il y a une augmentation des cellules de Kupffer,
Une nécrose unicellulaire, des hépatocytes gonflés et une infiltration de cellules inflammatoires sont présentes.
Dans l'hépatite chronique, des cicatrices fibreuses et une perte de la structure hépatique typique peuvent être observées.
Dans l'hépatite fulminante, ce qu'on appelle le pontage (confluent) Nécrose (tissu hépatique mort).
Le virus de l'hépatite
La virologie, la science des virus, fait la distinction entre plusieurs agents pathogènes responsables de l'hépatite. Ceux-ci sont nommés d'après l'alphabet de A à E et ont des propriétés différentes:
- Hépatite A (HAV): transmission fécale-orale par des aliments / eau contaminés, principalement dans les pays en développement, les régions méditerranéennes et les tropiques; pas de chronification
- Hépaitite B (VHB): transmission par rapport sexuel, blessures par piqûre d'aiguille, pendant l'accouchement de la mère au nouveau-né; évolution chronique possible dans 5% des infections
- Hépatite C (VHC): voie de transmission inconnue dans 40% des cas, transmission par piqûres d'aiguille, aiguilles d'injection fendues chez les toxicomanes, lors de l'accouchement, lors des rapports sexuels; Chronification dans 50 à 85% des cas; Évolution de l'infection souvent sans symptômes
- Hépatite D (HDV): transmission par rapport sexuel, blessure par piqûre d'aiguille, pendant l'accouchement; Infection possible uniquement en relation avec une infection à l'hépatite B
- Hépatite E (VHE): transmission fécale-orale, par des aliments / eau contaminés; Des évolutions graves peuvent survenir beaucoup plus fréquemment chez les femmes enceintes et peuvent mettre la vie de la mère et de l'enfant en danger; Chronification possible après transplantation d'organe
Quelle est la durée de la période d'incubation des virus de l'hépatite?
La période d'incubation est définie comme le temps entre la pénétration d'un agent pathogène dans le corps et l'apparition d'une maladie correspondante avec ses premiers symptômes. La période d'incubation d'une infection par l'hépatite A est comprise entre 14 et 50 jours, selon la source. La période d'incubation de l'hépatite E est comparable et est de 14 à 70 jours. Comme déjà mentionné ci-dessus, ces deux inflammations hépatiques présentent une voie de transmission similaire et également les mêmes propriétés virales, ce qui aboutit finalement à un temps d'incubation comparable. L'hépatite B peut avoir une période d'incubation de 1 à 6 mois, tout comme l'hépatite D. associée. L'hépatite C a une période d'incubation d'environ 8 semaines.
Hépatite A
L'hépatite A est une inflammation du foie causée par le virus de l'hépatite A. C'est la forme la plus courante d '«hépatite aiguë» - aiguë signifie qu'elle guérit après quelques semaines, dans quelques cas après quelques mois, et ne devient pas chronique chez toutes les personnes touchées.
La plupart des vacanciers dans les pays du sud avec des conditions d'hygiène inadéquates développent l'hépatite A après avoir ingéré le virus dans de l'eau contaminée ou des aliments contaminés. Avant de planifier un voyage, les vacanciers doivent donc s'informer auprès d'un médecin de famille si une vaccination contre l'hépatite A est recommandée pour le pays de destination.
En savoir plus sur le sujet: Causes de l'hépatite A.
En règle générale, l'hépatite A commence pendant ou peu de temps après le séjour à l'étranger avec des symptômes rappelant la grippe et / ou des troubles gastro-intestinaux. Les symptômes de l'hépatite A comprennent la fatigue, des douleurs aux membres, souvent associées à une perte d'appétit, des nausées ou des douleurs dans le foie. Ces symptômes durent généralement environ 1 semaine et peuvent être mal interprétés par le médecin et le patient comme un simple rhume, une grippe ou une infection gastro-intestinale.
Au cours de la maladie, le jaunissement typique des yeux ou de la peau peut se produire, la décoloration des yeux étant généralement observée en premier.
De plus, l'urine devient souvent sombre et la peau devient irritante.
Pour de nombreuses personnes, en particulier les enfants, l'hépatite A ne provoque aucun symptôme et peut donc passer complètement inaperçue. L'hépatite A n'est que très rarement sévère. Habituellement, il est inoffensif et guérit sans conséquences après une courte période de maladie. Cela vous laisse une vie d'immunité.
En savoir plus sur le sujet: Hépatite A
Hépatite B.
L'hépatite B est causée par le virus de l'hépatite B. Il se manifeste principalement par des symptômes causés par des lésions hépatiques, mais il peut également affecter d'autres organes tels que la peau ou les articulations.
L'hépatite B est généralement transmise par contact sexuel dans les pays où la population est fortement contaminée, mais elle peut aussi être transmise par absorption directe du virus dans le sang. Les toxicomanes, en particulier, risquent d'utiliser des aiguilles sales. La transmission de la mère à l'enfant avant ou pendant la naissance est également possible.
En savoir plus sur le sujet Causes de l'hépatite B et transmission de l'hépatite B
Le virus est le plus répandu en Afrique centrale et en Chine. L'hépatite B est l'hépatite la plus courante dans le monde. Après l'infection par le virus, la maladie éclate généralement en quelques semaines - mais dans des cas exceptionnels, cela peut prendre six mois avant que les premiers symptômes n'apparaissent.
Cependant, chez 2/3 des personnes infectées, le virus de l'hépatite B ne provoque aucun symptôme et passe complètement inaperçu. Le virus est éliminé du corps et ne peut plus déclencher la maladie. Si des symptômes d'hépatite B apparaissent, la maladie commence généralement comme toute hépatite causée par des virus avec des symptômes pseudo-grippaux tels que la fatigue et la fatigue ou des symptômes qui ressemblent à une infection gastro-intestinale, tels que des nausées, de la diarrhée et une perte d'appétit. Comme c'est le cas pour de nombreuses maladies du foie, la peau et les yeux peuvent alors jaunir. Souvent, cette coloration jaune s'accompagne de démangeaisons sur toute la peau et d'un assombrissement de l'urine.
Dans une petite proportion de personnes qui présentent des symptômes, le système immunitaire est incapable d'éliminer le virus de l'organisme. C'est ce qu'on appelle la persistance du virus. La persistance du virus peut passer inaperçue et sans symptômes. Les personnes touchées sont en bonne santé. Dans environ 1/3 des cas, cependant, il déclenche et entretient une inflammation permanente du foie qui varie d'une personne à l'autre. Cette dernière est connue sous le nom d'hépatite B chronique. Cela conduit à une cirrhose du foie après des années. Le tissu hépatique est détruit, remplacé par du tissu conjonctif et le foie perd sa fonction. En moyenne, après 10 ans, une cirrhose du foie peut être détectée chez un patient sur cinq. De plus, le cancer du foie peut se développer dans le foie malade après des années.
Une thérapie causale qui attaque le virus n'est généralement utilisée que si le virus provoque une hépatite B chronique. D'une part, des médicaments sont utilisés qui activent le propre système immunitaire, d'autre part, des médicaments sont utilisés pour supprimer et combattre le virus lui-même. Ils sont généralement administrés pendant au moins six mois et chez certains patients plus longtemps. Dans la plupart des cas, l'hépatite chronique ne peut pas être complètement guérie avec les médicaments disponibles aujourd'hui. Cependant, le virus peut être supprimé si fortement que les maladies secondaires - cirrhose du foie et cancer du foie - peuvent être évitées. Une vaccination contre l'hépatite B est recommandée pour chaque enfant en Allemagne ces jours-ci. Lorsqu'il répond, il protège de manière très fiable contre les infections.
En savoir plus sur le sujet Traitement de l'hépatite B
Hépatite C.
L'hépatite C est l'inflammation du foie après transmission et infection par le virus de l'hépatite C. Dans les pays occidentaux, le virus pénètre principalement dans l'organisme par «partage d'aiguilles». Il s'agit de l'utilisation répétée et du partage d'une aiguille pour injecter des drogues dans une veine. Le virus est transmis sexuellement par les muqueuses beaucoup moins fréquemment. La transmission de la mère à l'enfant avant ou pendant la naissance joue également un rôle. Le virus est le plus répandu dans certaines régions d'Afrique. En Europe, jusqu'à 2% de toutes les personnes sont porteuses du virus de l'hépatite C.
En savoir plus sur le sujet Causes de l'hépatite C.
L'hépatite C est insidieuse car elle ne provoque pas de symptômes directs tels que fatigue, douleur hépatique ou jaunissement des yeux ou de la peau chez la majorité des personnes touchées. Les personnes touchées ne remarquent souvent pas la maladie pendant longtemps. Cependant, chez les patients qui ne développent pas initialement de symptômes, 80% du temps, le virus reste dans le corps, provoquant une infection chronique du foie. Ceci est connu comme «hépatite C chronique» et peut conduire à une cirrhose du foie après des années sans traitement. Chez certains patients, cela conduit à une insuffisance hépatique complète, qui ne peut actuellement être traitée que par transplantation hépatique. Un autre danger de la maladie est l'apparition fréquente de cancer du foie. Les personnes atteintes doivent donc être régulièrement examinées à l'aide d'une échographie du foie et d'une prise de sang afin de détecter un cancer du foie à ses débuts et ainsi pouvoir mieux le traiter.
Dans certains cas, des maladies dites auto-immunes surviennent avec l'hépatite C. Sous l'influence du virus, le système immunitaire réagit aux composants de ses propres cellules et peut provoquer des symptômes très différents. Des exemples fréquents sont l'inflammation des reins ou de la glande thyroïde et la destruction des cellules sanguines entraînant une anémie.
Le traitement de l'hépatite C a radicalement changé ces dernières années. Alors qu'il était rarement curable il y a 20 ans, il est maintenant possible de guérir complètement la maladie chez presque toutes les personnes touchées. De plus, les médicaments utilisés aujourd'hui sont bien mieux tolérés.
Les médicaments utilisés et la durée de leur administration dépendent du sous-type du virus. Le traitement peut généralement être terminé dans les 6 mois.
Contrairement aux vaccinations contre l'hépatite A et B, une vaccination contre l'hépatite C n'est malheureusement pas encore disponible. Cependant, divers moyens sont à l'essai, c'est pourquoi cela pourrait changer dans les prochaines années.
En savoir plus sur le sujet: Hépatite C, médicaments contre l'hépatite C.
Hépatite D
Une infection par le virus de l'hépatite D ne peut survenir qu'en même temps qu'une infection par l'hépatite B (infection simultanée) ou chez des personnes déjà porteuses du virus de l'hépatite B. Le virus de l'hépatite D ne peut pas se reproduire sans certaines parties du virus de l'hépatite B. Cela signifie qu'une vaccination réussie contre l'hépatite B protège également contre l'hépatite D. Semblable au virus de l'hépatite C, le virus est généralement transmis par des injections veineuses de médicaments avec des aiguilles sales.
Si une personne est infectée par les deux virus en même temps, l'hépatite qui en résulte est souvent grave. Les personnes touchées se sentent très faibles, le foie est gravement enflammé.
Souvent, les yeux et la peau jaunissent.
Dans 95% des cas, cependant, la maladie n'est que brève et guérit complètement. Si les personnes atteintes d'hépatite B sont également infectées par le virus de l'hépatite D, le foie est souvent endommagé plus rapidement. Sans le bon traitement, cela peut entraîner une cirrhose du foie après quelques années.
En savoir plus à ce sujet sous: Hépatite D
Hépatite E.
Comme l'hépatite A, l'hépatite E est une inflammation du foie qui dure quelques semaines. Il est transmis par le virus de l'hépatite E. Les agents pathogènes sont principalement ingérés par les touristes en Asie, au Moyen-Orient ou en Afrique centrale et du Nord via l'eau potable contaminée. Dans les pays mentionnés, cependant, le virus peut également pénétrer dans l'organisme après un contact avec des animaux tels que des porcs et des moutons ou par la consommation de viande crue provenant de ces animaux.
Comme l'hépatite A, la maladie commence généralement par des symptômes tels que des troubles grippaux et / ou gastro-intestinaux. Suivi d'une fatigue intense et d'un jaunissement des yeux et de la peau. Habituellement, il guérit sans conséquences.
Les femmes enceintes qui développent l'hépatite E sont un cas particulier. Dans jusqu'à 20% des cas, la maladie est grave et peut mettre la vie en danger malgré un bon traitement à l'hôpital.
Par conséquent, les vacanciers enceintes sont invités à consulter un médecin dès que possible si les symptômes mentionnés ci-dessus.
En savoir plus à ce sujet sous:
- Hépatite E.
et - Symptômes de l'hépatite E
Quelles autres formes d'hépatite existe-t-il en plus de A, B, C, D, E?
Les causes de l'hépatite évoquées jusqu'à présent dans cet article ne sont pas les seuls déclencheurs. Outre l'hépatite directement infectieuse, déclenchée par les virus de l'hépatite A, B, C, D et E, une hépatite dite d'accompagnement (accompagnant une inflammation du foie) peut également survenir .
Ceux-ci peuvent alors aussi être causés par des virus, mais aussi par des parasites ou des bactéries. Les agents pathogènes parasites qui peuvent provoquer une hépatite sont, par exemple, les agents pathogènes du paludisme, les plasmodes. La salmonelle, par exemple, pourrait être mentionnée comme un pathogène bactérien accompagnant l'hépatite.
En plus de ces causes, il existe d'autres formes d'hépatite, comme l'hépatite toxique après un abus d'alcool à long terme, l'ingestion de poison comme le venin de serpent ou après la consommation de champignons vénéneux. Même les médicaments en surdose toxique peuvent entraîner une hépatite, le paracétamol par exemple.
En plus de ces formes d'hépatite, il convient également de mentionner l'hépatite auto-immune, qui entraîne une inflammation du foie due aux propres processus de l'organisme. Le corps développe des anticorps auto-immunes dirigés contre les cellules hépatiques. Cependant, cette hépatite auto-immune est considérée comme une maladie relativement rare.
Hépatite alcoolique

Comme mentionné ci-dessus, des causes toxiques peuvent également entraîner une hépatite. En plus des substances toxiques présentes dans les champignons, du venin de serpent ou des médicaments en cas de surdosage, l'hépatite peut également se développer en raison de l'alcool. Cela conduit à la mort du tissu hépatique et donc à la perte de fonction du foie. En fin de compte, si vous continuez à consommer de l'alcool, ce que l'on appelle la stéatose hépatique se développe, et finalement une cirrhose du foie, qui peut entraîner une insuffisance hépatique. Dans les pays occidentaux notamment, une consommation excessive d'alcool est très souvent responsable de la cirrhose du foie.
Symptômes de l'hépatite
Les symptômes de l'hépatite sont très variables dans leur gravité. Ils vont de l'absence totale de symptômes, dans lesquels le diagnostic est posé uniquement par des tests sanguins hépatiques anormaux, à une insuffisance hépatique fulminante.
Les symptômes de l'hépatite peuvent être décrits comme suit:
Au début, le patient se plaint d'un malaise général tel que:
- fatigue
- Épuisement
- un mal de tête
- Inconfort musculaire et articulaire.
- Perte d'appétit
- la nausée
- Vomissements et
- Perte de poids.
Une sensation de pression dans l'abdomen supérieur droit peut indiquer une hypertrophie du foie. Si la cause de l'hépatite est infectieuse, une fièvre peut également survenir.
En savoir plus sur le sujet: Foie hypertrophié
La jaunisse (jaunisse) et les symptômes qui l'accompagnent peuvent se développer plus tard. La billirubine (pigment biliaire) ne peut plus être excrétée dans les voies biliaires par les cellules hépatiques affectées (hépatocytes).
Un complexe symptomatique typique de la jaunisse se développe:
Le jaunissement de la peau et la couleur des yeux (derme, sclérotique) sont les symptômes les plus évidents de la jaunisse. Les démangeaisons tourmentantes, causées par le dépôt de sels biliaires dans la peau, sont particulièrement désagréables pour le patient. Il y a également une décoloration argileuse des selles due au manque de pigment biliaire dans les selles et une coloration foncée de l'urine, car les reins prennent le relais de l'excrétion des pigments biliaires. En raison du manque d'acides biliaires dans l'intestin grêle, les graisses peuvent être plus mal digérées, ce qui peut entraîner une intolérance aux repas riches en graisses et aux selles grasses (stéatorrhée).
Éruption cutanée comme symptôme
Les maladies du foie montrent généralement des changements dans la peau, qui sont alors appelés signes cutanés hépatiques. Cela inclut la jaunisse (jaunisse) en premier lieu. La bilirubine, pigment biliaire, se dépose sous la peau et provoque d'une part un jaunissement de la peau et également une certaine démangeaison. D'autres signes cutanés hépatiques n'apparaissent qu'après des lésions hépatiques à long terme, comme dans le contexte d'une cirrhose hépatique et sont exprimés dans certains dessins vasculaires dans la région abdominale, les lèvres et la langue laquées, une décoloration trouble ou blanchâtre des ongles et des ongles et un changement de peau en forme de parchemin.
Quels peuvent être les signes d'hépatite?
Fondamentalement, les différentes inflammations du foie ne diffèrent pas de manière significative dans leurs symptômes initiaux. En effet, des signes non spécifiques tels que fatigue et épuisement, douleurs abdominales, nausées et vomissements ainsi que des signes pseudo-grippaux avec une légère fièvre apparaissent souvent. La suspicion d'hépatite est alors souvent confirmée après que la peau est devenue jaune, connue sous le nom de jaunisse. Ce jaunissement commence souvent dans la zone des yeux, lorsque la sclère (peau de cuir de l'œil) change de couleur.
Les premiers signes de certains virus de l'hépatite peuvent également être absents. Avec l'hépatite B, par exemple, les symptômes sont absents dans les deux tiers des cas et seulement un tiers a une évolution aiguë avec jaunisse. L'hépatite A se manifeste également généralement chez les enfants sans symptômes. Plus la personne affectée est âgée, plus l'évolution de l'infection par l'hépatite A est grave, surtout si une autre hépatite ou une autre maladie du foie est déjà présente. Les principaux signes de l'hépatite C sont la jaunisse.
Comment attraper l'hépatite?
La possibilité d'infection est plus dangereuse pour certains groupes de personnes que pour d'autres. Comme déjà mentionné, il existe différents modes de transmission des maladies virales individuelles. Par exemple, l'hépatite A et l'hépatite E peuvent être principalement transmises par des aliments contaminés tels que la nourriture ou l'eau. Cela est plus susceptible de se produire dans les pays tropicaux ou en développement, mais les travailleurs des égouts peuvent également être infectés. Dans ce contexte, fécale-orale signifie qu'une mauvaise hygiène des mains peut entraîner une infection, ou si les aliments ne sont pas correctement nettoyés ou que l'eau n'est pas bouillie.
D'autres virus de l'hépatite, comme le virus de l'hépatite B ou C, peuvent être transmis par des blessures par piqûre d'aiguille dans le secteur de la santé ou par des toxicomanes qui partagent des seringues. Même lors d'un accouchement vaginal naturel, il y a une forte probabilité que le virus soit transmis de la mère à l'enfant, ce qui dans la plupart des cas signifie que l'enfant devient chronique.
Dans le passé, il était également possible, par exemple, de contracter l'hépatite C par le biais de produits sanguins. Avant 1992, les dons de sang n'étaient pas testés pour ce virus en série, il était donc possible de développer une hépatite C par transfusion sanguine. De nos jours, il existe encore un risque de transmission, qui à 1: 1 000 000 est très, très faible.
Pouvez-vous attraper l'hépatite en s'embrassant?
Les voies de transmission des virus de l'hépatite déjà décrites peuvent être résumées pour l'essentiel en quelques-unes. Une fois la transmission par la nourriture et l'eau, puis la blessure par piqûre d'aiguille, la transmission par rapport sexuel et enfin la transmission de la mère à l'enfant à la naissance. La concentration virale (également appelée charge virale) joue un rôle dans toutes les voies d'infection. Ceci est directement plus important pendant les rapports sexuels ou avec des blessures par piqûre d'aiguille que lors d'un baiser. Une certaine charge virale peut également être détectée dans la salive. L'infection par baisers est donc possible en principe, mais est considérée comme très faible.
Diagnostic de l'hépatite

Lors de l'entretien avec le patient (anamnèse), les symptômes pionniers et les causes de l'hépatite peuvent souvent déjà être déterminés. joindre. Des questions ciblées sur la consommation d'alcool et de drogues et les vaccinations contre l'hépatite A et l'hépatite B peuvent aider à identifier les causes possibles de l'hépatite.
Questions sur la prise de médicaments en gros plan (hépatite médicamenteuse?), Séjours à l'étranger (hépatite infectieuse?) etc.
L'examen physique révèle souvent une pression douloureuse dans l'abdomen supérieur droit et une hypertrophie palpable du foie en cas d'hépatite aiguë.
Numération sanguine / valeurs hépatiques
Des changements de la formule sanguine sont presque toujours présents dans l'hépatite. Les enzymes hépatiques (transaminases ou «valeurs hépatiques») GOT (glutamate oxaloacétate transférase ou ASAT = aspartate aminotransférase) et GPT (glutamate pyruvate transférase ou ALAT = alanine aminotransférase) sont des protéines produites par le foie qui se trouvent dans une cellule hépatique sont situés dans différentes structures cellulaires.
Pour plus d'informations, veuillez également lire notre page Valeurs hépatiques.
En cas de destruction des cellules hépatiques, par ex. au cours de l'inflammation, ils sont libérés des cellules hépatiques et sont donc détectables à des concentrations accrues dans le sang.
Selon la constellation des enzymes, l'étendue des dommages aux cellules hépatiques peut être tracée. En cas de légère lésion des cellules hépatiques, les enzymes GPT et LDH (lactate déshydrogénase) augmentent initialement car elles peuvent rapidement se diffuser à travers la membrane de la cellule cassée. En cas de mort cellulaire sévère, les enzymes GOT et GLDH (glutamate déshydrogénase), situées dans les mitochondries (organites cellulaires) des cellules, sont également de plus en plus libérées.
La bilirubine, la gamma-glutamyl transférase (γ-GT) et la phosphatase alcaline (AP) peuvent également être augmentées en cas de congestion biliaire.
Dans l'hépatite virale, des anticorps contre les composants du virus ou l'ADN du virus peuvent être détectés dans le sang.
Vous pourriez également être intéressé par ce sujet: Ferritine
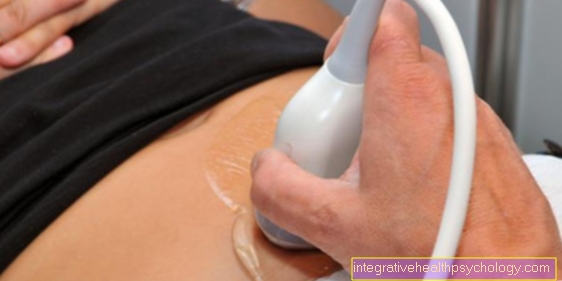
Échographie / échographie
Lors d'un examen échographique, les organes abdominaux sont visualisés à l'aide d'ondes ultrasonores. Le transducteur émet des ondes ultrasonores qui sont absorbées ou réfléchies par les différents tissus qu'il rencontre. Le transducteur reçoit les ondes réfléchies, qui sont converties en impulsions électriques et affichées sur un écran dans différentes nuances de gris.
Dans l'hépatite aiguë, le foie est hypertrophié et un peu moins hypoéchogène (c'est-à-dire plus sombre) en raison d'une accumulation de liquide dans le foie (œdème). L'hépatite chronique montre souvent une structure de type hépatique qui semble plus échogène et offre une transition presque en douceur vers les signes de cirrhose du foie.
En savoir plus sur le sujet: Échographie de l'abdomen
Ponction hépatique / biopsie hépatique
Dans la plupart des cas, la ponction hépatique permet un diagnostic fiable grâce à l'examen histologique du tissu au microscope. Il existe plusieurs façons d'obtenir du tissu hépatique:
Le type le plus simple est une ponction hépatique aveugle, dans laquelle, comme son nom l'indique, le foie est perforé «aveuglément» avec une aiguille creuse sans l'aide d'une méthode d'imagerie. Un cylindre de tissu est retiré, qui est examiné par le pathologiste.
La ponction ciblée du foie est réalisée à l'aide d'une procédure d'imagerie, telle que l'échographie ou la tomodensitométrie. L'aiguille est enfoncée dans le foie, pour ainsi dire, sous contrôle visuel, afin d'éviter autant que possible des complications telles que des saignements. La ponction ciblée du foie doit être réalisée en particulier dans les maladies qui n'affectent qu'une partie du foie, telles que les tumeurs (cancer du foie), les kystes et autres nodules hépatiques peu clairs (par exemple les métastases).
Enfin, lors du diagnostic d'hépatite, le foie peut également être biopsié lors d'une laparoscopie. Au cours de cette procédure, qui est réalisée sous anesthésie générale, le foie est examiné de manière mini-invasive. La surface du foie peut être inspectée par de petites incisions dans la peau abdominale en introduisant une caméra à tige et un morceau de tissu peut être retiré de l'organe.
En savoir plus sur le sujet sur: Biopsie du foie
thérapie
Le traitement de l'hépatite individuelle est très différent (voir le sous-chapitre sur l'hépatite).
La chose la plus importante en thérapie est d'éliminer la cause responsable de l'hépatite. Dans le cas de l'hépatite alcoolique, cela signifie une abstinence absolue d'alcool. La toxine doit également être évitée dans le cas des médicaments et autres hépatites toxiques.
Un traitement antiviral est possible pour certaines hépatites virales.
L'hépatite auto-immune est traitée avec des immunosuppresseurs (médicaments qui suppriment le système immunitaire).
En cas d'insuffisance hépatique fulminante, d'hépatite congénitale et d'hépatite chronique qui a évolué vers une cirrhose hépatique, la transplantation hépatique est souvent la dernière option.
En savoir plus sur le sujet: Médicaments contre l'hépatite C.
Quelle hépatite est guérissable?
Les options thérapeutiques évoluent constamment et, ces dernières années, ont abouti à un pronostic très positif pour les personnes malades, en particulier celles infectées par l'hépatite C. Ici, les nouveaux médicaments conduisent à un taux de guérison de plus de 90%, ce qui signifie une amélioration drastique par rapport au passé.
Les personnes infectées par l'hépatite B contractent une hépatite chronique dans environ 30% des cas et risquent de développer une cirrhose du foie dans un cinquième des cas. D'autre part, il existe une forte probabilité d'auto-guérison, en particulier pour les personnes infectées par l'hépatite B, de sorte qu'une thérapie directe dirigée contre le virus n'est souvent pas recommandée, à moins qu'une évolution grave ne devienne apparente.
Une infection par l'hépatite A n'est généralement pas considérée comme chronique, de sorte qu'une guérison est très probable. Néanmoins, les personnes dont le système immunitaire est affaibli, par exemple, peuvent passer par des processus brillants qui peuvent mettre leur vie en danger.
Quels vaccins existe-t-il contre l'hépatite?
Des vaccins contre l'hépatite A et l'hépatite B sont actuellement disponibles, ainsi que des vaccins combinés des deux. Ce sont des vaccins morts, constitués de parties d'agents pathogènes morts ou d'agents pathogènes complètement morts.
La vaccination de base contre l'hépatite B est recommandée par la Commission permanente de vaccination (STIKO) à partir du deuxième mois de vie. La vaccination contre l'hépatite A n'est recommandée que pour les personnes à risque qui se trouvent dans des zones à risque, ainsi que pour le personnel médical, les personnes qui travaillent dans l'industrie alimentaire ou comme travailleurs d'égout. Les vaccins contre l'hépatite C ou E ne sont pas disponibles. Une infection à l'hépatite D n'est possible qu'en relation avec une infection à l'hépatite B, de sorte que l'on dispose d'une protection suffisante avec l'immunité existante contre l'hépatite B.
Vaccination contre l'hépatite A
Comme mentionné ci-dessus, le STIKO promet de recommander la vaccination contre l'hépatite A pour les personnes à risque si nécessaire. Cela comprend également les voyageurs qui séjournent dans des pays subtropicaux ou tropicaux qui ont des taux élevés d'infections par l'hépatite A. La vaccination se compose de deux injections à intervalles de 6 à 12 mois. La protection vaccinale existe alors pendant au moins dix ans, mais peut également être contrôlée à tout moment par une prise de sang. Après dix ans ou une protection vaccinale inadéquate, un rappel peut avoir lieu.
En savoir plus sur ce sujet sur: Vaccination contre l'hépatite A
Vaccination contre l'hépatite B
Comme déjà mentionné, la vaccination contre l'hépatite B est recommandée par le STIKO à partir du deuxième mois de vie et se déroule en association avec d'autres vaccinations. Ceux-ci sont administrés une fois dans le deuxième, une fois dans le troisième et une fois au cours du quatrième mois de vie sous forme de vaccination 6 fois. Entre le onzième et le quatorzième mois, la dernière injection du vaccin 6 fois nécessaire pour la vaccination de base a lieu. Le succès de la vaccination est ensuite vérifié quatre à huit semaines après la dernière dose de la primo-vaccination. Si les valeurs sont suffisamment bonnes, aucun rafraîchissement n'est généralement nécessaire.
En savoir plus à ce sujet sous: Vaccination contre l'hépatite B
Quels effets secondaires une vaccination contre l'hépatite peut-elle avoir?
Comme tout médicament, toute vaccination peut provoquer différents effets secondaires. Fondamentalement, les vaccinations contre l'hépatite A et l'hépatite B sont des vaccinations mortes et ne sont pas contagieuses. En général, on peut dire que les maux de tête, la fatigue, la douleur et les rougeurs au site d'injection sont très courants. Cela ne devrait généralement pas durer plus de trois jours. Très souvent, cela signifie qu'une ou plusieurs personnes vaccinées sur dix peuvent présenter ces symptômes.
De plus, des diarrhées ou des nausées peuvent souvent survenir, c'est-à-dire une personne sur dix vaccinée. Un gonflement, des ecchymoses ou des démangeaisons au site d'injection sont également fréquents. Une personne vaccinée sur cent peut développer des étourdissements, des vomissements et des douleurs abdominales ou une légère infection des voies respiratoires supérieures avec une fièvre de 37,5 ° C ou plus.
Il existe également un certain nombre d'effets secondaires, mais ils ne se produisent que rarement ou très rarement. Les fabricants de ces préparations vaccinales énumèrent ces effets secondaires dans la notice, qui ont été découverts dans des études à grande échelle. Bien entendu, cela ne signifie pas que des effets secondaires doivent se produire.
Quel est le titre d'hépatite?
Après une vaccination, un test sanguin peut être utilisé pour vérifier le succès de l'immunité contre une certaine maladie. A cette fin, on utilise la soi-disant détermination du titre, dans laquelle on détermine combien d'anticorps efficaces sont dissous dans le sérum sanguin qui sont juste suffisants pour être efficaces contre le virus. Grâce aux vaccinations, dans ce cas possibles contre les hépatites A et B, le corps produit des anticorps dits. Lorsqu'ils entrent en contact avec le virus, ils peuvent s'y accrocher, c'est-à-dire le marquer pour que d'autres cellules du système immunitaire puissent le rendre inoffensif. La STIKO (Commission permanente de vaccination de l'Institut Robert Koch) recommande, par exemple, la vaccination contre l'hépatite B à partir du deuxième mois de vie après la naissance dans une vaccination par 6. Une fois la vaccination de base terminée après 4 doses et environ un an, l'immunité est vérifiée par une détermination du titre. Ceci est nécessaire car l'expérience a montré qu'il existe des personnes qui réagissent moins fortement à la production des anticorps mentionnés ci-dessus. Ils ont alors besoin d'une autre vaccination.
Complications
En cas d'insuffisance hépatique fulminante, les fonctions hépatiques ne peuvent plus être maintenues. En conséquence, la formation de facteurs de coagulation est gravement altérée, de sorte qu'il y a une tendance à saigner. Si la capacité de désintoxication du foie est altérée, des produits métaboliques toxiques s'accumulent dans le sang, ce qui entraîne des lésions cérébrales (encéphalopathie hépatique). Au stade final, cela conduit au coma hépatique (coma hépaticum).
De plus, des troubles sévères des reins (syndrome hépatorénal) et de l'équilibre hormonal (troubles endocriniens) peuvent survenir. L'hépatite chronique peut entraîner une cirrhose du foie, qui à son tour peut se transformer en une tumeur du foie.
L'hépatite peut-elle être mortelle?
Ici aussi, une distinction doit être faite entre les différentes causes de l'hépatite, car toutes les formes ne deviennent pas chroniques ou doivent être mortelles. D'abord et avant tout, l'âge du malade ainsi que sa constitution physique mais aussi les maladies antérieures sont déterminants. Le foie est un organe métabolique très important et complexe et nécessite donc un traitement urgent en cas d'inflammation sévère. Néanmoins, l'hépatite peut être mortelle après une longue évolution de la maladie.
Quelles sont les conséquences de l'hépatite?
Les conséquences à long terme de l'hépatite varient en fonction de l'agent pathogène et de la cause. Une infection à l'hépatite A guérit généralement complètement, c'est-à-dire qu'elle ne devient pas chronique et qu'elle ne conduit que rarement à une insuffisance hépatique sous forme aiguë.
Une infection à l'hépatite B entraîne une évolution chronique dans 30% des cas. Parmi ces évolutions chroniques, la cirrhose du foie peut se développer dans environ un cinquième des cas en dix ans.
Dans le cas d'une hépatite C sans traitement, environ 85% des cas deviennent chroniques. Ici surtout dans les cas qui fonctionnent sans symptômes. Parmi ces évolutions chroniquement infectées, environ un cinquième développera une cirrhose du foie dans les 20 ans. Les conséquences de la cirrhose du foie sont un remodelage cicatriciel du tissu hépatique avec une perte de cellules pour mener à bien leur tâche initiale. La perte du foie est incompatible avec la vie, ce qui signifie que les personnes touchées peuvent dépendre d'un don de foie.
Hépatite associée au VIH
Le virus VIH n'attaque généralement pas les cellules hépatiques.Mais si une hépatite infectieuse survient, la thérapie doit être adaptée l'une à l'autre. Ceci est important car certains médicaments utilisés dans l'infection par le VIH peuvent être toxiques pour le foie. La combinaison des deux maladies est généralement associée à l'abus de drogues, qui peut favoriser les deux infections en partageant des seringues.
On peut encore affirmer qu'une infection à VIH associée à une infection à l'hépatite C a une concentration de virus globalement plus élevée dans les différentes voies de transmission, de sorte qu'il peut y avoir une probabilité accrue de transmission. C'est notamment le cas de la transmission d'une femme enceinte à l'enfant à naître.
Hépatite pendant la grossesse
Une hépatite pendant la grossesse doit toujours être clarifiée par mesure de précaution. Cela signifie que les mères de zones vulnérables ou de conditions de vie doivent être dépistées pour une éventuelle infection. Cela joue un rôle important dans les hépatites B et D, car ici il est particulièrement important dans le cas d'une infection existante de maintenir la concentration virale aussi faible que possible grâce à un traitement médicamenteux afin d'éviter la transmission à l'enfant lors de la naissance. À titre prophylactique, l'enfant est également vacciné directement après la naissance.
Une infection à l'hépatite A peut être prévenue à l'avance grâce à une vaccination. De plus, certaines instructions nutritionnelles doivent être respectées, comme ne pas consommer d'aliments crus d'origine animale et ne boire de l'eau que dans les zones menacées après qu'elle a été suffisamment bouillie ("Faites-la cuire, épluchez-la ou laissez-la!") . La prévention d'une infection par l'hépatite A est particulièrement importante, car les infections de ce type peuvent prendre une évolution particulièrement grave pendant la grossesse dans jusqu'à 20% des cas, ce qui peut mettre la vie de la mère et de l'enfant en danger.
Une infection à l'hépatite C ne présente généralement qu'un faible risque de transmission à l'enfant, de sorte qu'aucun changement à une stratégie d'accouchement ne doit être apporté. L'allaitement ne doit pas non plus être omis, car la transmission doit être considérée comme improbable ici aussi.